
話し手:財団法人 住友病院院長 松澤 佑次氏
聞き手: 医療経済研究機構専務理事 岡部 陽二
「メタボリックシンドローム」は、二年前にようやく診断基準が定められた新しい病態ですが、来年度からすべての国民を対象として始まる特定健診の主要項目に指定されるなど、急速に医療界の話題の中心となりました。今年の日本医学会総会や医療経済学会でも、メタボリックシンドロームが演題の中枢を占めていました。この病態の提唱者であり、日本発の科学的研究成果をもとに世界基準をも動かしておられるのが、大阪大学名誉教授、住友病院院長の松澤佑次先生です。
心筋梗塞、脳梗塞など動脈硬化性疾患の危険因子を高める複合型リスク症候群を「メタボリックシンドローム」という概念のもとに統一しようとする世界的流れの中で、日本肥満学会、日本内科学会など8学会が共同して日本におけるメタボリックシンドロームの診断基準を取りまとめ、2005年4月に公表しました。その診断基準は、内臓脂肪症候群の提唱者である松澤先生を中心にとりまとめられたものです。
今回は、松澤先生に住友病院をご紹介いただくとともに、住友病院でのメタボリックシンドロームへの取り組みとメタボリックシンドローム診断基準の策定経緯や今後の課題などについてお話を伺いました。
松澤佑次先生は、1966年に大阪大学医学部卒業、91年から同大学第二内科教授、2000年に同大学医学部附属病院長、2003年から現職を務められています。また、日本肥満学会理事長をはじめ多くの学会の理事長・理事などを兼務しておられます。ご著書には、専門書のほかに「やさしい内臓肥満の自己管理」(医療ジャーナル社)、「よい肥満・わるい肥満」(サンマーク出版)などの啓蒙書も多数あります。
〇住友病院の紹介
岡部 住友病院は企業グループによって設立され、一般市民にも広く開放されている企業立の病院で、大阪の市民に親しまれています。企業グループのバックアップが経営上のメリットとしてどのように生かされているのでしょうか。
松澤 住友グループ企業のバックアップについて、よく質問されますが、最近ではグルーグ会社本社の東京移転が進み、総患者数に占める住友系企業の従業員の比率は約7%、OBを含めても10%程度かと推定されます。この点、同じ企業立病院でも三井記念病院やトヨタ記念病院とは病院の性格が異なり、多額の財政支援をしていただいている企業からの患者さんの受け皿としての機能は十分には果たすことができないないジレンマを感じています。
そこで、グループ企業の社員の方に対しては、東京在住の方の利用は地理的に困難ですが、私としては健康管理などのヘッドクォーターとしての機能を持ちたいと考えています。
住友病院の最大のメリットは、世間によく知られた「住友」というブランドイメージです。財政的には、2000年の新病院完工の段階から独立採算ベースで運営しています。稼働率が高いので、何とか償却前の経常収支は黒字を維持していますが、相次ぐ医療費抑制策で、経営は困難な状況です。
岡部 それにしても、この新病棟は米国の一流病院にも引けをとらない立派なものですね。
松澤 住友病院は、設立が1921年ですから、諸先輩のおかげで大正・昭和・平成の時代を通じて大阪の町にしっかり根付いた病院としての高い評価を築き上げてきたものと自負しています。
2000年9月に完成した新病棟(写真下掲)では、住友企業グループからのご支援で、340億円投入した機能的なビルと最新鋭の機器を備えた装備で最先端の医療を提供しています。26診療科と5センター編成で、499病床、平均在院日数14.8日、医師を含む職員755名の陣容です。
病院運営の方針としましては「信頼性の高い医療で社会に貢献する」という病院理念と「住友のイメージをよくしたい」という従業員の意識とを融合させながら、私自身は高度先進医療を担う全国レベルの中核病院と位置づけて運営しています。
岡部 むずかしい病気にかかったら、病院の所在地には関係なく、専門医を頼って来院する時代になってきたようですが。
松澤 そうですね。この病院に赴任して4年半になりますが、大阪の病院というイメージだけではなく、地域医療を支えながらも、全国から患者さんが頼って来られる病院にしたいと考えています。従業員の皆さんにも視野を広げるように檄を飛ばすところもありますが、対外的にもそういうイメージを作っていきたいと考えています。
岡部 診療科の中でも「糖尿病・代謝センター」で取り組んでおられる運動とか食事指導の10日間入院コースは現代人のニーズにマッチした素晴しいプログラムと思います。このセンターのサービスを利用されるのはどのような方が多いのでしょうか。内容、費用についても併せてご紹介下さい。
松澤 糖尿病・高脂血症・肥満・メタボリックシンドロームでお悩みの方が利用されていて、10日間のコースとなっています。"月曜日入院で翌週水曜日退院"と"木曜日入院で翌週土曜日退院"のパターンがあります。土曜日は一泊の自宅研修となります。
12人が1グループとなり、内容としては、通常の医療的な検査と治療に加えて、スタッフによる生活指導の講義、毎日の食事を自分で盛り付けする食事実習、それから運動実習などが含まれているのが特色です。健康保険が適用され、別途教材費として5,250円をいただいています。
岡部 医師不足の問題では困っておられないのでしょうか。
松澤 産科では大学からの医師派遣が途絶え、引き揚げられました。理由は、ご他聞に漏れず、補充する人員が確保できないということでした。差し迫った対応としては、医師の派遣を他大学にお願いして外来診療を担っていただいています。市民病院とは違って、ここに特定の診療科がなくなったら市民が直ちに困るということはありませんが、設備も整っているので、なるべく早い時期に復活させたいと考えています。
長期的な視点では、当病院は教育病院として人気がありますので、ここで若手を育て、いったん外へ出ても、一人前になってこの病院に帰って来てくれるような環境整備を目標としています。
岡部 住友病院にはまだ余裕があると思いますが、中小病院や地方の病院にとっては医師不足が喫緊の課題です。院長先生の目からご覧になって、この事態をどのように捉えておられますか。
松澤 私見としてお話しますが、高齢化とともに国民の関心事は健康とか医療に向いています。一方、行政は経済的側面に軸足を置いた医療費削減という方向にあり、この食い違いが根底あると思います。
病院では勤務医が疲弊している事態が深刻です。これは全診療科共通の問題です。直近では、産婦人科医、小児科医の不足が目立ちますが、外科を希望する研修医が少なくなっていて、近い将来、外科医不足も大問題になると予測しています。
岡部 勤務医の待遇改善や給与の引上げは必要でしょうが、それだけでは医師不足問題を解決できないとしたら、どこに力を入れればよいのでしょうか。
松澤 医師としての生きがいがどんどん落ちるような社会風潮になっています。私から見てもとんでもない医師も例外的にはいますが、それが針小棒大に社会的に大きく批判されるというか、マスコミが過大に取り上げてしまい、それがどんどん広まっているのは問題です。
診療の中で倫理の欠如という問題が大きく取り上げられることがありますが、大多数の医師は一生懸命に細心の注意を払って診療しています。医療は本来大きなリスクを伴っているという根底の理解が大切です。結果論だけで糾弾されるような風潮が蔓延することを危惧しています。やはり、患者さまの尊厳はもちろんですが、同時に医師の誇りも維持できる環境を守ることが大切と考えています。
岡部 たしかにマスコミの責任には大きなものがありますね。まさに同感です。
松澤 すべてとは申しませんが、一生懸命やって起こってしまった結果論で、いかにも罪人のように扱われる風潮が医師のやる気をどんどん削いでいます。マスコミの皆さんには、十分な内容理解のもとに報道していただききたいものです。
たとえば、アメリカの医療は入院も非常に短くてよい、これに対し、日本は入院期間が長すぎると批判的に記事にされます。そういう表面的な現象ばかりが表に出ますが、そもそも、アメリカは入院費用が高額だから短期入院にならざるを得ない事情は説明されていません。それだけのことです。日本はそれを皆保険という世界にも類をみない素晴しい制度で患者を守ってきたわけです。ところが、それがいかにも悪いことといった風潮で、アメリカの医療を見習えと言わんばかりの記事が氾濫しています。
〇メタボリックシンドロームの定義
岡部 さて、本日のテーマであるメタボリックシンドロームについて、まずメタボリックシンドロームという概念をご説明願えますでしょうか。
松澤 メタボリックシンドロームという捉え方は、基本的には心筋梗塞、脳梗塞等などの動脈硬化性疾患発症を減らす予防医学的研究の中から生まれました。従前から、動脈硬化の予防には、コレステロールに重点を置いた研究がなされてきました。そんな中でスタチンという薬が発明されて、コレステロールを容易に下げることができる時代になりました。ところが、コレステロール値は高くなくても動脈硬化の発症例は多数あり、コレステロールだけでは説明がつかなくなりました。
そこで、動脈硬化性疾患とは、マルティプルリスク・ファクター症候群であるという考え方が大勢を占めるようになりました。多くの学者がさまざまな学説を唱えていましたが、メタボリックシンドロームという概念に統一しようと纏まってきたのは、この数年の動きです。
岡部 アメリカには、BMIが30を超える超肥満の人が総人口の30%以上も存在し、肥満がメタボリックシンドロームの主因のように捉えられていると聞いていますが。
松澤 その通りです。ですから、そういう国の学者が唱えたマルティプルリスク・ファクターの概念と、日本のようにBMI30以上の人が少ない国で生まれた概念とは、当然のことながら異なりました。この背景のなかでさまざまな角度から国際的なディスカッションを行いました。
日本のメタボリックシンドロームの概念は、図表1に見られるように「内臓脂肪蓄積が引き金となって動脈硬化性疾患の発症につながる」という考え方で、最終的にはこの概念が国際的なコンセンサスとなりました。
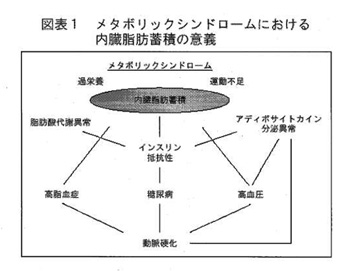
コレステロールだけでは説明がつかなくなった数年前に、NIHのNCEP(National Cholesterol Education Program)を考案したコミッティが、「ビヨンド・コレステロール」という考え方を打ち出しました。これは腹部肥満をかなり重要視したメタボリックシンドロームの概念で、中性脂肪が高い、HDLが低い、血糖値が高い、血圧が高い、そして腹部肥満(ウエスト周囲径)五つのうち三つが該当すれば、メタボリックシンドロームであると提唱したもので、これが現在の概念の原型になっています。
これに対して、他の三つが重なって腹部肥満がなくてもメタボリックシンドロームとしてしまうと、キープレイヤーがわからない。偶然重なる場合もひとつの病気と考えてよいのか。というようなディスカッションもありました。
2004年に、私もコントリビューターとして参画しましたが、コミッティは、図表2の右欄にあるようなIDFとしてのメタボリックシンドロームの診断基準(中心性肥満=腹部肥満=ウエスト周囲径を必須項目とした診断基準)を纏めあげ、2005年4月下旬に発表しました。このような経過で、上流因子としての内臓脂肪蓄積の重要性が世界的にも認められるようになったのです。
岡部 国際的な動きを踏まえて、日本でも八つの学会をまとめられたのは、大変なご努力が必要であったと思いますが。その過程でどういうことが一番問題になったのでしょうか。
松澤 日本人には、一般に欧米の考えと一致していたら安心するところがあります。日本だけ全く別の欧米と違うコンセプトだと混乱するので、欧米での議論を把握しながら、日本肥満学会ほか8学会で診断基準検討委員会を組織し、診断基準策定に入りました。
まず、診断の目的は動脈硬化性疾患の発症を予防することと確認されました。そのうえで、成因論的検討に加え、健康診断などにおいて多くの人々が用いることができ、また疫学調査にも利用できるような基準策定を目指して検討がなされました。その結果、メタボリックシンドロームは「ウエスト周囲径の増大で示される内臓脂肪蓄積+2項目以上のco-morbidity(複合罹患)と定義する」ことで合意し、図表2の左欄に示した日本のメタボリックシンドローム診断基準を2005年4月上旬の内科学会総会で発表しました。

岡部 そうすると、内臓脂肪が上流因子で、それが心筋梗塞や脳梗塞につながるという診断基準は日本発というか、日本が中心になって作り上げられた診断基準ということなのですね。
松澤 はい、その通りです。繰り返しになりますが、欧米では一つのコンポーネントと位置づけていました腹部肥満を、漸く2005年に必須の上流因子と定義付けしたのです。
〇メタボリックシンドロームの上流因子としての内臓脂肪
岡部 直接的には血液粘度の上昇や動脈のアテローム変性により発症する動脈硬化性疾患の根本が「内臓脂肪の増大」にあるというお話ですが、そこにたどり着かれた経緯をご説明いただけますでしょうか。
松澤 動脈硬化性疾患をひき起こす原因については膨大な研究がなされてきました。まず、血栓を起こす一つの原因として、さきほど説明しましたコレステロールがあります。しかし、日本の研究でも、コレステロールは正常でも血糖、中性脂肪、HDLコレステロール、血圧の異常が重なったいわゆるマルティプルリスク・ファクター症候群が動脈硬化の大きな原因であることも解りました。
それらを検討することによって「いわゆるマルティプルリスク・ファクターのキープレイヤーは内臓脂肪である」という国際的レベルでのコンセンサスが形成されたということです。ただ、メタボリックシンドロームという概念で、動脈硬化性疾患の発症原因のすべてを説明できるとは考えていません。
メタボリックシンドロームのリスク・ファクターとしては、高血圧に糖尿病が重なる、糖尿病に高脂血症が重なるなどのケースが多々あります。これらの病態の上流に内臓脂肪型肥満が多く存在していたのです。したがって、内臓脂肪を減少させることで、糖尿病、高脂血症や高血圧も改善され、動脈硬化性疾患のリスクを低下させることができます。この一連の予防医学を実践するための疾患概念がメタボリックシンドロームです。
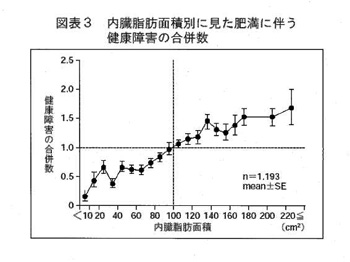
岡部 複合要因であるにしても、上流因子である内臓脂肪面積を100 cm2以下にすれば、動脈硬化性疾患発症リスクは、半分とか1/3に減るという感覚でよろしいのでしょうか。
松澤 内臓脂肪面積のカットオフ値を100 cm2とした根拠が、図表3に内臓脂肪面積別に見た肥満に伴う健康障害の合併数で示されています。リスクが半分とか1/3に減少するかどうかはわかりませんが、かなり減ることは間違いありません。一般論ですが、ウエスト径を10cm減らした人は、血糖、脂質などは相当改善されて、心筋梗塞、脳梗塞のリスクは大きく減少しているものと容易に推測できます。癌治療とは違いますから、取ってしまうとか、放置すれば確実に全部癌になるといった問題ではなく、発症リスクを下げるものと理解してください。
動脈硬化性疾患形成のフローが図表4に示されています。平成7年から取り組んだ旧労働省からの委託研究の中で導き出した「肥満に加えてリスクが1つあれば肥満症で要注意状態、リスク2つ以上のメタボリックシンドロームはハイリスク状態として心血管疾患の十分な管理が必要、さらにリスクが4つ揃った死の四重奏では、国が保健指導や潜在性心血管疾患診断のための検査費用を負担してでも治療が必要な高危険状態にある」という結論は、ご理解いただけるものと思います。

岡部 内臓脂肪が溜まりすぎるとよくないということはよく理解できますが、内臓脂肪も何かプラスの機能を持っているのでしょうね。メタボリックシンドロームの発症、進展の解明の過程で、分子生物学的アプローチが行なわれ、脂肪細胞はエネルギーを備蓄する機能だけではなく、アディポサイトカインと名づけられた多彩な生理活性物質の分泌が確認されたのも大きな成果と聞いています。この点についてご説明ください。
松澤 はい、われわれは臨床・疫学研究と平行して、大阪大学細胞工学センターのBody Map Projectに参画し、ヒト脂肪組織発現遺伝子プロファイルの解析を進めて来ました。この研究の結果、脂肪組織はアディポサイトカインというホルモンを分泌している内分泌細胞であることが分かりました。この発見で、基礎医学の側面からも内臓脂肪蓄積を上流因子とした多く、多彩な病気の発症メカニズムが説明できるようになりました。つまり、内臓脂肪が過剰に蓄積すると、生活習慣病を起こすアディポサイトカインの分泌が増加し、防御する善玉アディポサイトカインの分泌が減ってくるのです。
その中でもアディポネクチンというタンパクは糖尿病、高血圧、さらには動脈硬化症などを強力に阻止する働きがあることも突き止められ、アディポネクチンの分泌を増やすにはどうすればよいかといった課題が、世界的に注目を集めています。
〇メタボリックシンドローム診断の腹囲基準値
岡部 ところで、腹囲(ウエスト周囲径)については、たとえば米国では男性のウエスト周径は103cm以上、女性89cm以上と決められており、国際的な議論は決着していないのでないでしょうか。エビデンスという点では、日本基準となった男性85㎝、女性は90㎝が学問的には正しいという気がしますが、外国はその逆を言っています。この調整はどういうふうに展開するのでしょうか。
松澤 たとえば、コレステロール値の世界基準はありません。ましてや、ウエストは測り方によって2~3cmの差があるかもしれません。腹囲については、人種差、体型差、食事情の違いもあり、世界基準を決めること自体がおかしいわけです。それぞれの国で決める方式が基本になると思います。
ご指摘の部分だけをマスコミも大きく取り上げ、ホットな話題にもなりましたが、本質とはかけ離れてしまい困っています。というのは、ウエスト周囲径は正確に測らなければならない臨床マーカーのような生化学検査の結果とは大きく違っていて、皮下脂肪と内臓脂肪の両方を含んだ面積と関連していますから、1cmレベルの分析をしても意味がありません。考え方をしっかり理解して欲しいと常々お願いしています。また、ウエスト径が、「病気か、健康か」を決める指標のように誤解されています。ウエストの基準を超えていても、他の異常がなければ何もやせる必要はありません。
腹囲の基準を男性85cm、女性90cmとした根拠データについては、図表5をご覧ください。この分布図は腹部CT法による実測での内臓脂肪面積とウエスト周囲径との関連分布を示したものですが、この実測データから得られました内臓脂肪面積100 cm2に相当するウエスト周囲径が、ある程度妥当なカットオフ値と考えた結果です。
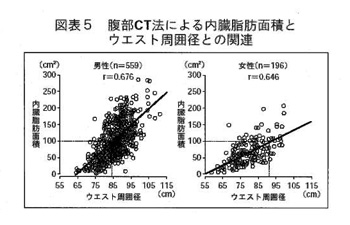
岡部 CTの普及が最も進んでいる日本での実証研究には価値がありますね。お金は掛かりますが、個々人について内臓脂肪の面積を実測すればよりよい判断ができるわけですね。
松澤 ご指摘のとおりですが、CTで全例測定するわけにいかないので、やはり、腹囲に落ち着きました。基準値が絶対的なものではなく、他に検査異常がある人は2~3㎝腹囲を減らすだけでリスクが減ると理解いただければ良いのです。
岡部 それでも、腹囲が世論を喚起した効果は絶大でしたね。
松澤 はい、服を着るたびに、ズボンをはくたびに、ある程度セルフ・コントロールもできて、結果としてはよかったと思います。皆さんに親しみを感じてもらえて知名度が上がったという点ではよかったとの手応えを得ています。
岡部 今までお話いただいたこととは逆のシンドロームかもしれませんが、若い女性の「痩せすぎ」についてどのように考えておられますか。
松澤:図表1に示したように、過栄養・運動不足に伴う動脈硬化性疾患の発症を予防医学の見地から定義付けしたのがメタボリックシンドロームであって、「痩せれば全てよい」と飛躍されると困ります。国民栄養調査の結果を見ますと、50代までの女性はどんどん痩せてきていて、違った意味で大問題です。なぜ問題かというと、出産、骨粗鬆症などの更年期障害のリスクが非常に高まっているからです。
岡部 女性の腹囲基準が90cmと男子より太めに設定されたのは、この痩せすぎ防止の観点からも意味がありますね。
〇メタボリックシンドローム命名の経緯
岡部 お話を伺った印象としては、「メタボリックシンドローム」といった一般人にはわかり難い言葉を使わないで、「内臓脂肪症候群」とされたほうがよっぽど理解しやすいですね。
松澤 そのとおりです。ただ、日本では、日本独自の診断名をつけたがりません。専門家はともかく一般の方にとっては、メタボリックという英語の意味を知っている人は少ないし、辞書を引いたら「代謝」と書いてある。さらに聞いたら、糖とか脂質の代謝といわれ、それでもピンとこないわけです。それよりも、「内臓脂肪」とストレートに説明したほうが理解されやすいと思います。8学会の診断基準検討委員会でも日本独自の診断名をつけるべきかどうか、海外との整合性の観点などから論議になりました。
図表6に国際的に評価の高かかった4つのマルティプルリスク・ファクター症候群の概念を示しました。その中でも、スタンフォード大学のリーブン先生等が1988年に糖代謝を中心としたマルティプルリスク・ファクターが冠動脈疾患の大きな原因になっていると定義した「シンドロームX」が有名になりました。シンドロームXは心疾患において、冠動脈狭窄がないのに狭心症が起こることに着目していて、病態像に説明がつかないところから「X」と命名されたものです。

岡部 それでは、マルティプルリスク・シンドロームとされた方がよかったようにも感じますが。
松澤 日本の定義では、内臓脂肪症候群とした方が正しいと思いますが、国民の皆さんに広く受け入れてもらえたかどうかは疑問です。一方、メタボリックシンドロームはカタカナであることが話題になり、長すぎて「メタボ」と略している人もいますが、結果論としては、国民の皆さんには親しみ易くてよいネーミングになったものと納得しています。
命名時に小泉前総理から「カタカナはいけない」と指摘されました。結果的に、厚労省にはメタボリックシンドロームの後に「内臓脂肪症候群」とカッコ書きで併記していただき、これが定着しました。
〇医療保険者による特定健診と健康日本21
岡部 平成20年からは、メタボリックシンドロームを中心とした健診が保険者に義務づけられましたが、先生はこれをどのように評価しておられますか。
松澤:われわれは、行政の立場でこういう疾患概念を作ったわけではなく、予防医学の観点からの医療を構築しようと考えて作ったのがメタボリックシンドロームの診断基準です。メタボリックシンドロームと診断されたら、まず内臓脂肪を減らしましょうというように、医療をその方向へシフトしてくださいというメッセージです。
岡部 また、厚労省は国民一人ひとりが自主的に取り組む「健康日本21」運動を推進しています。その目標の一つとして、生活習慣病予防およびメタボリックシンドローム予防のためには「1に運動、2に食事、しっかり禁煙、最後にクスリ」と提唱しています。ところが、本年4月に「健康日本21」の中間評価報告が出されましたが、目標値に到達できていない項目が多数出ており、国民の健康度はむしろ悪化しているようです。
松澤 中間評価報告では、確かに不調との結果になっています。項目が多岐にわたっていて、数値目標が明確になっていないなどの反省もありました。それらの反省から「生活習慣病予防キャンペーン2007」の実施においては、メタボリックシンドロームが大きく取上げてられています。
この観点からも、保健指導・健診を保険者に義務付けたのは大事なことです。これまでも企業内や学校での健診は実施されてきていますが、被扶養者や国民健康保険に入っている方々の健診は重要視されていませんでした。これらを充実させるだけでも大きな進歩です。
保健指導の充実に当たっては、指導者の養成が急務です。長期展望としては、保健指導を充実させる施策に意味がありますが、実効性を期待するなら、医療と連携したほうがよいと思っています。メタボリックシンドロームの診断、循環器・内分泌の検査などは、専門家の医師が実施し、適切に保健指導することがポイントです。これは、直ぐにでも始められ、心筋梗塞、脳梗塞等の発症を相当数減らすことができます。
岡部 そうですね。保健師だけではどうにもなりませんね。
松澤 保健師だけでは無理です。ですから、保健と医療とを連関させてほしいと思います。心筋梗塞を一人防いだだけでも費用対効果は絶大です。
岡部 メタボリックシンドロームの診断基準策定までのご苦労のほど、よくわかりました。先生のますますのご発展を心から期待しています。本日はありがとうございました。
(編集:医療経済研究機構 久保統敬)

(2007年12月、医療経済研究機構発行「医療経済研究機構レター・Monthly IHEP」No.160, p2~10所収)
